Болезнь Альцгеймера – нейродегенеративное заболевание, которое проявляется развитием слабоумия. Деменция альцгеймеровского типа относится к распространенным патологиям. По данным статистики, в мире насчитывается больше 26 млн. человек, больных старческим слабоумием этого типа. Дебют болезни характерен для возраста 65 лет и старше. Реже патология встречается у пациентов среднего возраста.
Характеристика патологии
Деменция альцгеймеровского типа – это стойкое, прогрессирующее ухудшение когнитивных способностей и нейропсихологического состояния, что обуславливает сопутствующие изменения поведения, развитие депрессии, фобий, неврозов. Слабоумие – клинический симптомокомплекс, указывающий на выраженное нарушение познавательной функции, препятствующее выполнению бытовых и профессиональных обязанностей. Выраженное ухудшение памяти нередко проявляется на поздних стадиях течения.
Болезнь Альцгеймера и деменция – синонимы, между ними нет разницы, в чем можно убедиться, просмотрев код G30 в МКБ-10 (международная классификация болезней). Патология развивается вследствие формирования и увеличения количества амилоидных (белковых) бляшек и нейрофибриллярных клубков (участки скопления белка) в тканях мозга.
Критерии слабоумия включают нарушение памяти – неспособность к запоминанию нового материала, затруднения при воспроизведении ранее выученной, усвоенной информации. Другой решающий признак – нарушение таких когнитивных функций, как способность к логическому мышлению, планированию, организации своих действий. Факт наличия нарушений и степень тяжести проявлений выявляются при помощи нейропсихологических тестов.
Важно учитывать, что для патологии характерно ухудшение когнитивных способностей на фоне сохранения сознания. Для подтверждения диагноза необходимо наличие одного из признаков (или их сочетания): апатия, раздражительность, эмоциональная лабильность, расстройство поведения асоциального плана. Перечисленные признаки должны наблюдаться на протяжении не менее 6 месяцев.
Виды деменции
Основные различия между болезнью Альцгеймера и другими видами деменции заключаются в характере патологических изменений, которые происходят в нервной ткани. Различают основные виды слабоумия:
- Деменция альцгеймеровского типа (чаще сенильная – старческая, реже пресенильная – предстарческая).
- Деменция при болезни Паркинсона.
- Деменция с тельцами Леви.
- Сосудистая деменция.
Вторичные формы деменции развиваются на фоне первичного заболевания – метаболических, токсических, посттравматических энцефалопатий, гидроцефалии нормотензивного типа, демиелинизирующих и инфекционных заболеваний. Провоцирующие факторы: атеросклероз и другие патологии сосудов, длительно текущая артериальная гипертензия, сахарный диабет и другие нарушения процессов метаболизма.
Сосудистая форма или деменция с тельцами Леви отличаются от слабоумия при болезни Альцгеймера патогенезом, чем объясняется незначительная разница клинической картины. При сосудистой форме нейродегенеративные изменения связаны с поражением элементов кровеносной системы, что приводит к нарушению кровоснабжения, атрофии и некрозу участков мозговой ткани. При слабоумии альцгеймеровского типа в ходе нейровизуализации выявляются амилоидные бляшки и нейрофибриллярные клубки.
При деменции с тельцами Леви в нейронах мозгового вещества выявляются патологические белковые образования. Если невозможно точно дифференцировать причины нарушений, речь идет о форме слабоумия неуточненного генеза. Доля деменции альцгеймеровского типа составляет около 70% всех случаев.
Симптоматика
Для патологии характерно отсутствие очаговой неврологической симптоматики. Самый устойчивый нейропсихиатрический симптом на всех стадиях течения деменции альцгеймеровского типа – апатия. Больной безразличен, безучастен к событиям и людям. Он не стремится к физической и умственной деятельности, отрешен от действительности, не проявляет эмоции.
Наблюдается рассеянность и отсутствие интереса к внешнему миру. У 90% пациентов с болезнью Альцгеймера и деменцией выявляются поведенческие и нейропсихиатрические нарушения. Особого внимания требуют характерные симптомы-маркеры:
- Депрессии, суицидальные настроения.
- Бред, галлюцинации (слуховые, зрительные).
- Потеря самоконтроля.
- Непристойное сексуальное поведение.
- Состояние нервного перевозбуждения, ажитация.
- Тревожность, астено-невротический синдром.
- Отсутствие аппетита.
- Расстройство сна.
У больных ухудшаются когнитивные функции – память, речь, логическое мышление, ориентация в пространстве. Ухудшение настроения и когнитивных способностей, изменение поведения может возникать вследствие делирия (психическое расстройство с помрачением сознания, расстройством восприятия и внимания, мышления и эмоций), латентно протекающего медицинского состояния (обезвоживание, инфекционные процессы), болезненных ощущений, физического и эмоционального дискомфорта.
Нарушение сна выявляется у 25-30% больных. Причины диссомнии связаны с физиологическими процессами – старение, повышение активности супрахиазматического ядра, последствия соматических хронических заболеваний, побочные эффекты медикаментозной терапии (к примеру, прием ингибиторов холинэстеразы), болезненные ощущения.
Диагностика
Диагностическое обследование начинается с физикального осмотра врачом-неврологом. Определяется неврологический статус больного и его функциональные способности. Врач оценивает речевую функцию, состояние памяти и внимания. Учитываются психиатрические диагнозы в анамнезе и наследственные факторы (случаи болезни Альцгеймера в семье). Нейропсихологические тесты помогают дифференцировать вид деменции, оценить состояние больного с легкими отклонениями и атипичными симптомами. Лабораторные исследования включают:
- Анализ крови (общий, биохимический). Выявляется уровень кальция, глюкозы, электролитов, функциональное состояние печени, почек, щитовидной железы.
- Электроэнцефалография. Показывает биоэлектрическую активность мозга, в том числе порог судорожной готовности.
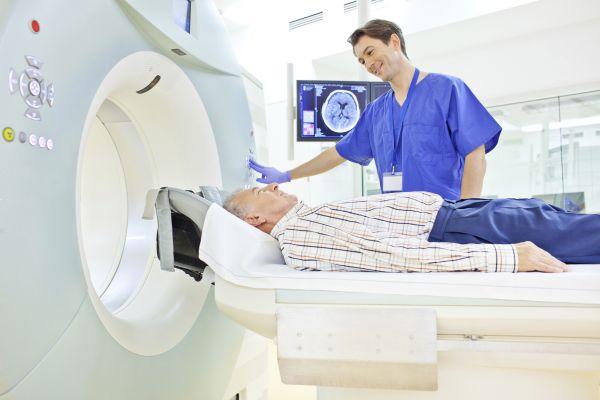
- КТ, МРТ. Выявляется характер и степень повреждения мозговых структур.
Дополнительно врач может назначить люмбальную пункцию, токсикологическое исследование, диагностику сифилиса, ВИЧ и других инфекций. Исследование в формате МРТ и КТ целесообразно проводить на ранних стадиях течения. В ходе процедуры выявляются сосудистые нарушения и очаговые поражения тканей мозга, что позволяет ставить точный дифференцированный диагноз, назначать корректное лечение и замедлить прогрессирование патологии. Регулярный мониторинг нейропсихического статуса позволяет своевременно выявлять новые симптомы и корректировать терапию.
Способы лечения
Психиатрическая помощь основана на тесном взаимодействии с членами семьи больного. Пациент не способен объективно оценивать свое состояние и выделять симптомы. Врач при постановке диагноза и назначении лечения опирается на информацию, предоставленную родственниками. Комплексная терапия включает:
- Прием медикаментозных средств.
- Использование прагматичных поведенческих стратегий (составление расписания, списка дел).
- Психотерапия (индивидуальная, групповая).
При расстройстве сна большое значение имеют немедикаментозные средства – подготовка ко сну, поддержание режима сна, ограничение дневного отдыха, адекватная физическая и интеллектуальная нагрузка в течение дня. Медикаментозная терапия проводится, когда другие способы коррекции нарушений сна оказались не эффективными. Следует учитывать, что у 33-70% больных наблюдаются эпизоды ночного апноэ (временная остановка дыхательных движений).
Уход за больными осуществляется с учетом усугубления когнитивных нарушений. Родственников предупреждают о риске инцидентов (возгорание во время пользования газовой плитой, невозможность найти дорогу домой и управлять транспортным средством). Особое внимание уделяется предотвращению возникновения контрактур (ограничение пассивных движений в суставе) и пролежней при отсутствии достаточной двигательной активности.
Профилактика
Возрастные изменения считаются основным фактором риска развития патологии. Чтобы затормозить прогрессирование нейродегенеративных процессов, врачи рекомендуют вести здоровый, активный образ жизни, правильно питаться, отказаться от вредных привычек. Контроль веса, уровня холестерина и глюкозы, поддержание нормальных значений артериального давления – эффективные профилактические мероприятия.
Деменция альцгеймеровского типа чаще диагностируется у пациентов пожилого возраста (старше 65 лет). Больной нуждается в медикаментозном лечении, медицинском наблюдении и уходе. Терапию назначает врач с учетом степени когнитивных нарушений.